Come dovrebbero operare gli Ospedali di Comunità
di G.Banchieri, M.
Data:
19 Gennaio 2022

di G.Banchieri, M.Dal Maso, A. De Luca, M.Ronchetti
Quando pensiamo all’Ospedale di comunità, lo immaginiamo come parte essenziale di “ecosistemi” fondati sulla complementarietà delle competenze e sulla condivisione dei dati. Che consentano di fornire un servizio personalizzato, accrescere la produttività degli Ospedali e degli altri fornitori di servizi, ridefinendo “chi fa cosa” e riducendo la “non qualità” che è esattamente “fare bene cose inutili”
12 GEN – Il PNRR prevede per rafforzare reti di prossimità, strutture e telemedicina per l’assistenza sanitaria territoriale, il potenziamento di strutture per l’erogazione di cure intermedie (Ospedali di Comunità).
Nella letteratura scientifica il concetto di “Ospedale di Comunità“ è strettamente legato a quello delle “cure Intermedie”.
Nel contesto inglese le cure intermedie si caratterizzano per avere come obiettivo sia quello di evitare i ricoveri inappropriati in ospedale, sia la finalità di supportare al meglio il processo di dimissione dalle strutture di ricovero, garantendo assistenza a pazienti con condizioni complesse, superando la specificità per singola patologia/condizione.
Le “cure intermedie” possono offrire un supporto ai pazienti sia in strutture residenziali (community hospital, nursing home, etc.) sia a livello domiciliare, configurandosi quale servizio limitato nel tempo favorendo eventualmente la transizione verso ulteriori forme di residenzialità a lungo termine, quando non evitabili. Anche le esperienze più recenti in Spagna e Portogallo sono molto simili.
È esattamente quello che abbiamo vissuto e stiamo vivendo e che oggi ci porta a parlare di “Ospedali di comunità” e di altre soluzioni innovative per dare risposte ai diversi bisogni assistenziali che la sindemia Covid-19 ha messo a nudo.
Piano Sanitario Nazionale 2006-2008
All’interno del PSN 2006-2008 l’”Ospedale di Comunità” veniva definito come una “Struttura dedicata – all’attuazione di cure domiciliari in ambiente protetto – al consolidamento delle condizioni fisiche – alla prosecuzione del processo di recupero in ambiente non ospedaliero”, quindi, strumento di raccordo tra il sistema delle cure primarie e quello delle cure ospedaliere e come modalità di completamento dell’offerta dei servizi di cure intermedie (intermediate health care).
Patto per la Salute 2014-2016
Il Patto per la Salute 2014-2016 nel perseguimento degli obiettivi della sostenibilità del Servizio Sanitario Nazionale e dell’uniformità, equità ed universalità degli interventi sulla salute si occupava anche dell’”Ospedale di Comunità”, che veniva promosso accanto all’attivazione dell’”Hospice” ed alle “cure domiciliari” quale risposta più efficace ai ricoveri inappropriati. Accanto alla tipologia di ricovero, il Patto per la Salute attribuisce l’assistenza medica erogata in tali strutture ai MMG e PLS o: “altri medici dipendenti e convenzionati con il SSN”.
Decreto del Ministero della Salute n. 70 del 4 aprile 2015
Il D.M. n. 70/2015 ridisegna, sia la mappa, che l’organizzazione dell‘intera rete ospedaliera italiana.
Viene introdotto il concetto di “riequilibrio dei ruoli tra ospedale e territorio” e di “una più adeguata attenzione alle cure graduate” quali obiettivi di politica sanitaria verso cui i sistemi sanitari più avanzati si sono indirizzati per dare risposte concrete a nuovi bisogni di salute determinati dagli effetti delle tre transizioni – epidemiologica, demografica e sociale – che hanno modificato il quadro di riferimento negli ultimi decenni.
Configura l’”Ospedale di comunità” quale strumento di integrazione ospedale-territorio e di continuità delle cure, erogate sulla base di una valutazione multidimensionale della persona da assistere, attraverso un piano integrato e individualizzato di cura; struttura da intendersi non come struttura ex novo, bensì derivante dalla riconversione di posti letto per la degenza in strutture già esistenti, che vengono rimodulate all’interno del nuovo modello organizzativo.
Il Piano Nazionale della Cronicità 2016
Anche il “Piano Nazionale della Cronicità” del 2016, lo definisce come “un tassello importante sia per l’applicazione del Patto per la salute, sia, soprattutto, per il cambio di rotta nel modello di assistenza del Servizio sanitario nazionale, che deve essere sempre più orientato necessariamente ai mutamenti epidemiologici e dei bisogni di salute, tra i quali non autosufficienza e cronicità rappresentano gli aspetti principali” 4. Il Piano si occupa dell’”Ospedale di Comunità”, promuovendo il concetto di assistenza infermieristica. L’”Ospedale di Comunità” si colloca, quale anello di congiunzione fra la realtà ospedaliera ed il territorio, attraverso la rete dei servizi domiciliari e le strutture residenziali, costituendo il modello organizzativo distrettuale a maggiore intensità sanitaria.
Il Tavolo interregionale Ministero Regioni sulle UDI
I Requisiti strutturali, tecnologici ed organizzativi dell’”Ospedale di Comunità” sono stati individuati in base al lavoro condotto da un Gruppo di Lavoro interregionale costituito ad hoc, presso il Ministero della Salute che ha definito tale tipologia di struttura individuandone le caratteristiche, i criteri di accesso, gli obiettivi, la tipologia di utenti e anche i c.d. casi di esclusione.
Il Tavolo ha definito la denominazione più appropriata dell’OdC e della “UDI, Unità di Degenza a gestione infermieristica” – Struttura sanitaria prevalentemente “territoriale” e “extra ospedaliera” a gestione infermieristica che consente una residenzialità temporanea con un limite massimo di ricoveri.
Le UDI vengono individuate come strutture con un numero limitato di posti letto (15-20) gestite da personale infermieristico, in cui l’assistenza medica è assicurata dai MMG o dai PLS o da altri medici dipendenti o convenzionati con il SSN. Devono prendere in carico pazienti che necessitano di interventi sanitari potenzialmente erogabili a domicilio ma che richiedono un ricovero in queste strutture in mancanza di idoneità del domicilio (strutturale e familiare) e di sorveglianza infermieristica continuativa.
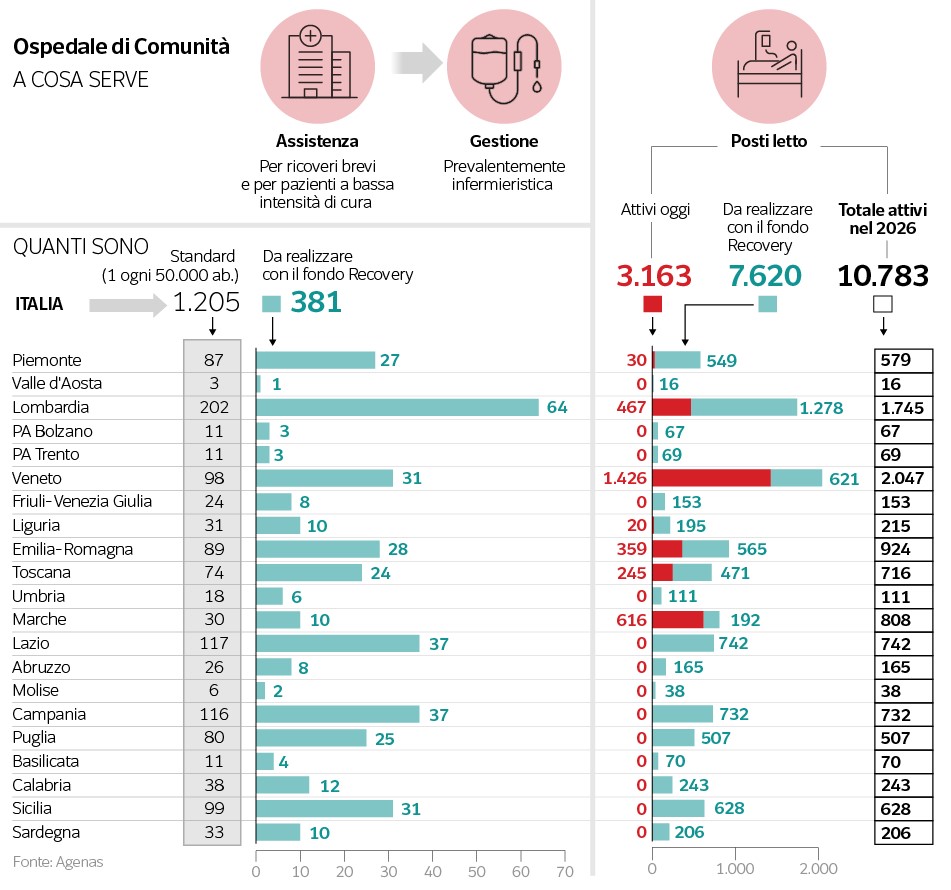
Le case della salute e gli ospedali di comunità dichiarati attivi nelle regioni italiane (anno 2020)
[Fonte: Ufficio Studi Camera dei Deputati, Case della salute ed Ospedali di comunità: i presidi delle cure intermedie. Mappatura sul territorio e normativa nazionale e regionale, 2021]
L’ “Ospedale di Comunità” oggi
Svolge una funzione intermedia tra il domicilio e il ricovero ospedaliero, con la finalità di evitare ricoveri ospedalieri impropri e di favorire dimissioni protette in luoghi più idonei al prevalere di fabbisogni socio-sanitari, di stabilizzazione clinica, di recupero funzionale e più prossimi al domicilio. È una struttura pubblica o privata in possesso dei requisiti strutturali, tecnologici e organizzativi che garantiscano la qualità delle cure e la sicurezza dei pazienti, nonché la misurazione dei processi e degli esiti. Non è una duplicazione o una alternativa a forme di residenzialità socio-sanitarie già esistenti, che hanno altre finalità e destinatari; In particolare, non è ricompreso nelle strutture residenziali del DPCM 12/01/2017 (“definizione e aggiornamento dei livelli essenziali di assistenza, di cui all’articolo 1, comma 7, del decreto legislativo 30 dicembre 1992, n. 502” articoli 29-35). L’OdC può avere una sede propria, essere collocato in una “Casa della comunità”, in strutture sanitarie polifunzionali, presso presidi ospedalieri riconvertiti, presso strutture residenziali socio-sanitarie oppure essere situato in una struttura ospedaliera, ma è gerarchicamente sempre riconducibile all’assistenza territoriale distrettuale.
Responsabilità e personale
Nel PNRR sono previsti finanziamenti per la realizzazione di 400 OdC con 20 posti letto in media, con un bacino di utenza che varia da 50.000 a 100.00 abitanti e con una dotazione organica stimata in circa 10 infermieri professionali, 2 unità di personale di supporto, 6 operatori sociosanitari, 1 medico per 4/6 ore 7 giorni su 7. La gestione e l’attività nell’”Ospedale di Comunità” sono basate su un approccio multidisciplinare, multi-professionale ed interspecialistico, in cui sono assicurate collaborazione ed integrazione delle diverse competenze.
La responsabilità igienico sanitaria dell’”Ospedale di Comunità” è in capo ad un medico clinico. La responsabilità clinica dei pazienti è attribuita a medici dipendenti o convenzionati con il SSN, pertanto può essere attribuita anche a MMG/PLS purché privi di iscritti, SUMAI o liberi professionisti appositamente incaricati dalla direzione della struttura.
La responsabilità organizzativo/assistenziale della struttura è in capo all’infermiere secondo le proprie competenze. L’assistenza infermieristica è garantita nelle 24 ore con il supporto degli Operatori Socio-Sanitari, in coerenza con gli obiettivi del Piano Assistenziale Individualizzato (PAI) e in stretta sinergia con il responsabile clinico e gli altri professionisti coinvolti (es. assistenti sociali, fisioterapisti, specialisti).
È presente, inoltre, l’Infermiere case-manager dell’”Ospedale di Comunità” che si occupa, in particolare, delle ammissioni e dimissioni e si interfaccia con le “Centrali Operative Territoriali” e in modo da facilitare l’organizzazione dell’assistenza, e gli ausili eventualmente necessari, una volta che il paziente tornerà al domicilio.
In caso di emergenza, dovranno essere attivate le procedure previste, a livello regionale, tramite il Sistema di Emergenza Urgenza territoriale. Nel caso in cui la sede dell’”Ospedale di Comunità” sia all’interno di un presidio ospedaliero potranno essere attivate le procedure d’urgenza del presidio ospedaliero. All’interno degli” Ospedali di Comunità” dovranno, inoltre, essere garantite alcune attività di monitoraggio dei pazienti, in loco o in collegamento funzionale, favorendo lo sviluppo dei servizi di telemedicina.
L’”Ospedale di Comunità” come nodo della rete territoriale
L’”Ospedale di Comunità”, quindi, pur avendo un’autonomia funzionale, deve operare in forte integrazione con gli altri servizi sanitari, quali servizi sociali, associazioni di volontariato, rete delle cure intermedie, servizi di assistenza specialistica ambulatoriale e servizi di emergenza urgenza territoriali.
A tal fine devono essere predisposte specifiche procedure operative volte a garantire la continuità assistenziale e la tempestività degli interventi necessari, valorizzando la funzione di coordinamento e raccordo garantito dalle “COT, Centrali Operative Territoriali”, che sono strumenti di integrazione nei territori. Devono essere definiti appositi collegamenti funzionali con i servizi di supporto diagnostico specialistico e servizio sociale.
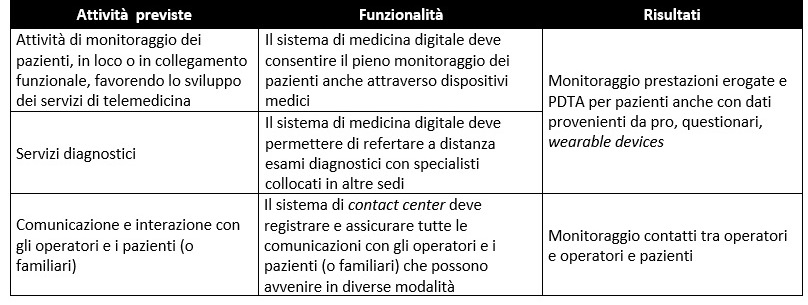
Flussi informativi e Indicatori di Monitoraggio degli “Ospedali di Comunità”
Nell’ambito del Nuovo Sistema Informativo Sanitario (NSIS) del Ministero della Salute è in corso di implementazione il flusso informativo delle prestazioni erogate dagli “Ospedali di Comunità”.
Gli Indicatori di Monitoraggio degli “Ospedali di Comunità” che sono stati previsti sono i seguenti: Tasso di ricovero della popolazione >75 anni; Tasso di ricovero della popolazione <14 anni; Tasso di ricovero in Ospedale per acuti durante la degenza in OdC; Tasso di riospedalizzazione a 90 giorni; Degenza media in Ospedali di Comunità; Degenza oltre le 6 settimane (o N° di outlier); N. pazienti inviati da MMG/PLS e N. pazienti inviati da ospedali
Standard e funzionalità richieste da PNRR e Documento AGENAS 2021 per gli Ospedali di Comunità e risposte possibili con piattaforme di integrazione
Per gestire al meglio gli “Ospedali di Comunità” occorre garantire processi reali di integrazione, di condivisione informativa tra tuti gli operatori sanitari e sociosanitari e sociali presenti nelle filiere assistenziali per profili patologici e per territori considerati senza richiedere un nuovo debito informativo e lavorando solo sulle basi di dati già esistenti in azienda quali flussi obbligatori verso il Ministero della Salute e/o le Regioni di riferimento. Dati già esistenti quali repository di Cartelle Cliniche di PLS e MMG o specialisti territoriali, quali Cartelle Infermieristiche o di altri professionisti sanitari, indicatori di PDTA e quanto altro sia utile per garantire la “condivisone informativa” in un approccio di attività assistenziale multi professionale e multidisciplinare “integrata” per territori dati e per filiera assistenziale considerata.
Le piattaforme ottimali in questo approccio sono piattaforme di “secondo livello” basate su algoritmi di “intelligenza artificiale” e non sono in sostituzione delle dotazioni informatiche esistenti in azienda, ma solo “integrative”.
Conclusioni
L’”Ospedale di Comunità” comporta una “visione” nuova delle reti assistenziali “territorio – ospedale – territorio” in un approccio per filiere assistenziali per patologie prevalenti in base ad una stratificazione aggiornata dei bisogni delle popolazioni considerate.
Inoltre per essere valorizzato al meglio deve essere all’interno di modelli di reti integrate “hub & spoke” “territorio – ospedale – territorio”, gestite in una logica “bidirezionale”, ovvero con una capacità di gestire i pazienti nei setting più appropriati per il tempo strettamente necessario e con capacità di trasferirlo nel setting successivo più appropriato in base al suo decorso clinico. Le reti ospedaliere “hub & spoke” sono prevalentemente unidirezionali dalle strutture “spoke” verso quelle “hub”“dove spesso il paziente si ferma fino alla fine del suo percorso di cura. Il che si traduce in ricoveri inappropriati in reparti ad alta complessità assistenziale. Per evitare ciò è fondamentale avere procedure di “presa in carico” e di “condivisione informativa” con sistemi di monitoraggio ed “allert” in grado di seguire e monitorare il decorso del paziente. Senza una forte integrazione informativa si rischia di trasferire inappropriatezza da un setting assistenziale all’altro. Il che non aiuterebbe la sostenibilità del sistema.
L’”Ospedale di comunità”, quindi, come parte essenziale di “ecosistemi”, fondati sulla complementarietà delle competenze e sulla condivisione dei dati, che consentano di fornire un servizio personalizzato, accrescere la produttività degli Ospedali e degli altri fornitori di servizi, ridefinendo “chi fa cosa” e riducendo la “non qualità” che è esattamente “fare ben cose inutili”. Gli operatori della sanità e tutti i decisori pubblici saranno capaci di realizzare davvero tutto ciò? Ce lo auguriamo da professionisti e da cittadini.
Giorgio Banchieri
Segretario Nazionale ASIQUAS
Maurizio Dal Maso
Membro CDN ASIQUAS
Assunta De Luca
Socia ASIQUAS
Mario Ronchetti
Membro Board Rivista QA ASIQUAS
12 gennaio 2022
© Riproduzione riservata
Ultimo aggiornamento
19 Gennaio 2022, 22:37
Commenti
Nessun commento

 OPI Lecce
OPI Lecce
Rispondi